La réadaptation cardiaque – Episode 2
Vous pouvez regarder ce podcast sur notre chaîne youtube
Vous pouvez écouter ce podcast sur :
Les intervenant

- Marisa Azevedo : Physiothérapeute à l’HRC.
- Juliette Corgnet : Physiothérapeute
Transcription du Podcast
Juliette: Bonjour et bienvenue sur le podcast Santé Sport de CapRol. Aujourd’hui, nous allons reparler de la réadaptation cardiaque, épisode 2 avec Marisa Azevedo. Bonjour Marisa !
Marisa: Salut Juliette !
Juliette: Peux-tu brièvement te représenter pour ceux qui n’ont pas vu l’épisode 1 ?
Marisa: Je suis physiothérapeute, je travaille à la HRC (Hôpital Riviera Chabalais) à Rennaz. Et je suis une des référentes en réadaptation cardiaque. J’ai fais le CAS à l’HUG.
La fonction du coeur
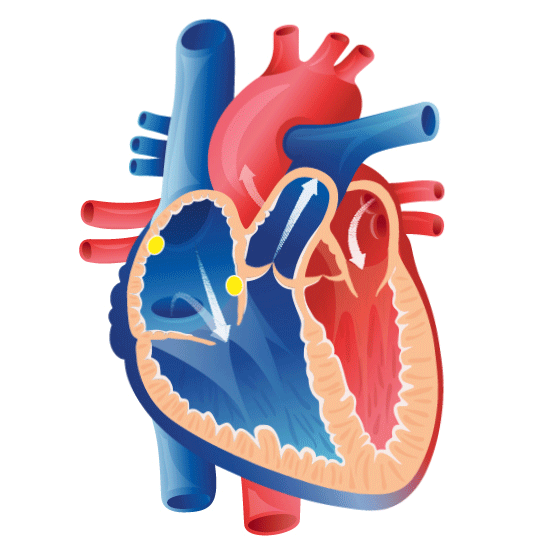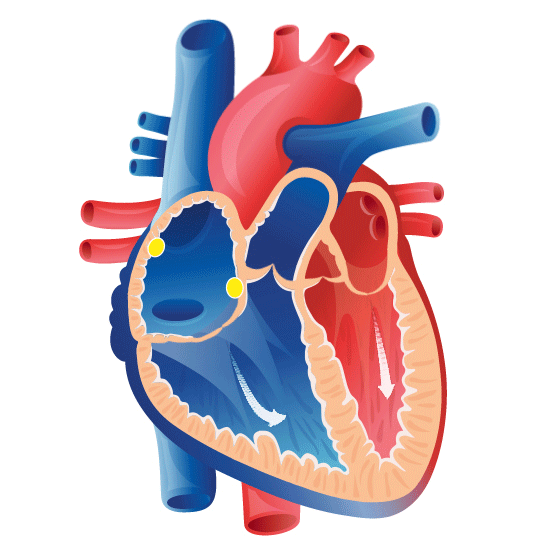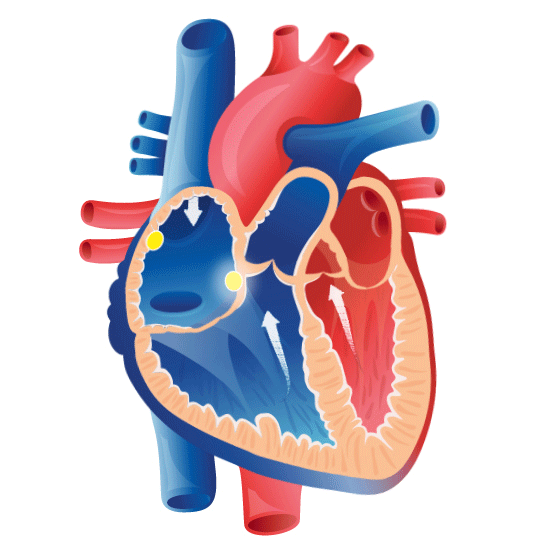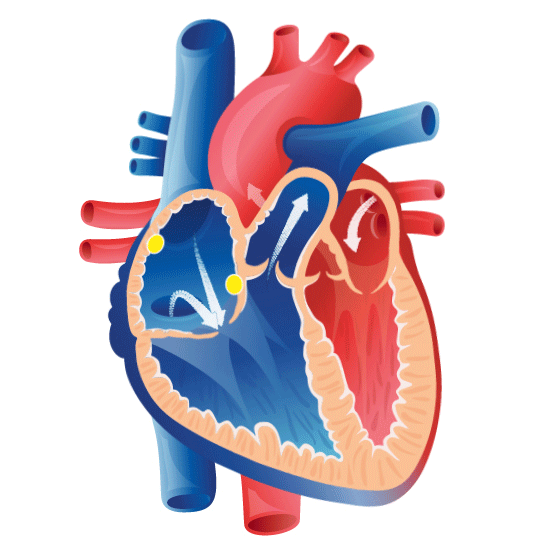
Juliette: Peux-tu nous expliquer à quoi sert le cœur, quelle est sa fonction ?
Marisa: Le cœur, c’est la pompe de notre organisme, qui va jouer un rôle très très important dans la circulation sanguine. Il va permettre au sang de venir oxygéner tous nos organes. Et ça, pendant toute notre vie. D’où l’importance de bien le travailler.
Juliette: C’est le principe du moteur.
Marisa: Exactement.
L’anatomie du coeur
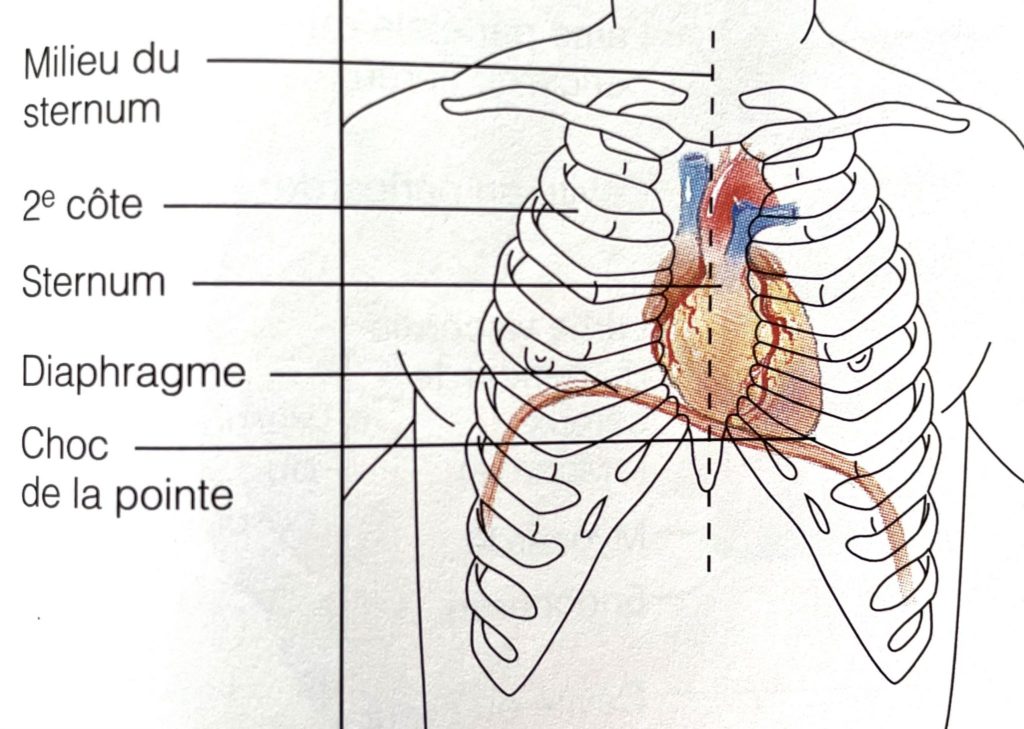
Juliette: Peux-tu nous parler, nous expliquer un petit peu l’anatomie du cœur ?
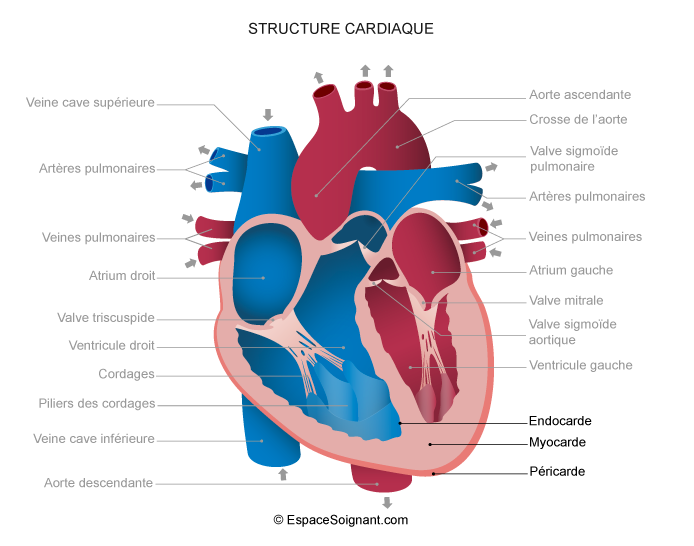
Marisa: Le cœur c’est un gros muscle à l’arrière du sternum, qui bat constamment, involontairement. Il est enveloppé dans un sac à deux enveloppes qui permet les mouvements normaux du cœur.

Marisa: Ensuite, après cette paroi, on a le myocarde. C’est la partie principale du muscle, ce qui fait les contractions. Et, plus à l’intérieur, on a ce qu’on appelle l’endocarde, les parois internes de notre cœur.
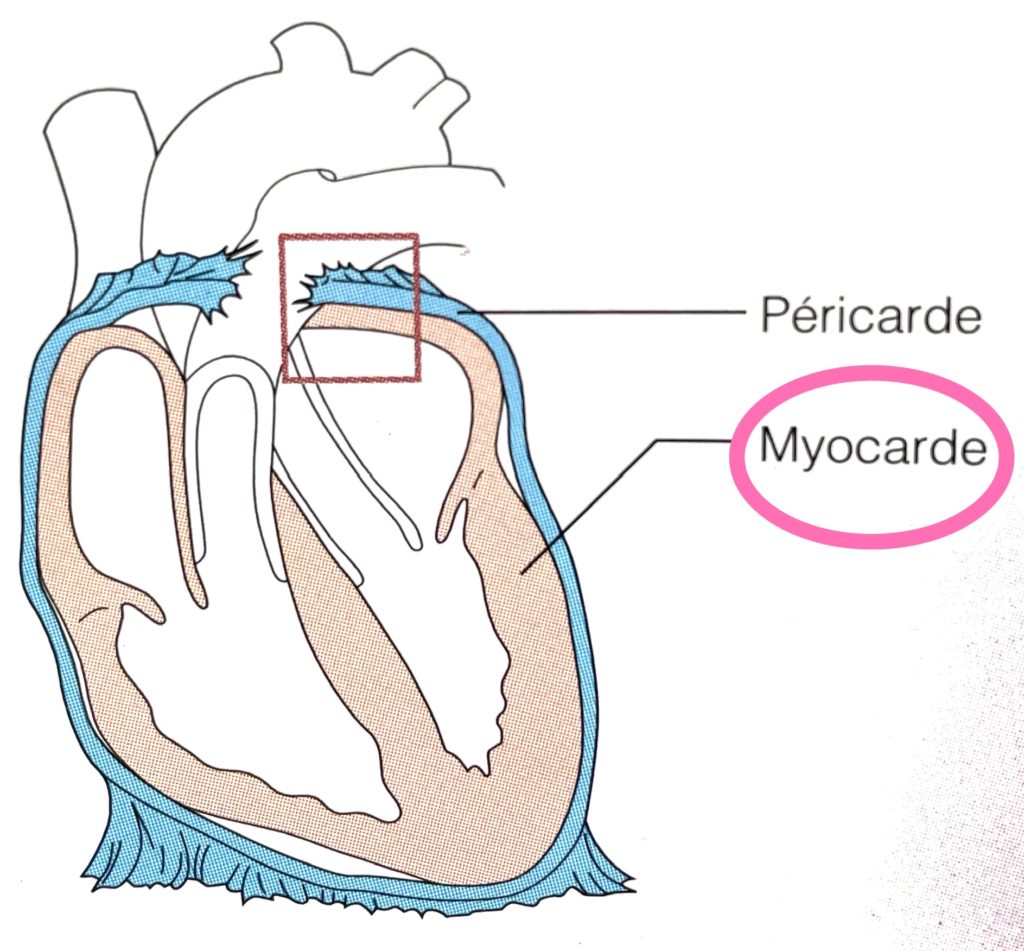
Juliette: Donc, il a différentes couches. Et puis, apparemment, il a aussi différentes cavités. Est-ce que tu peux nous expliquer les différentes cavités du cœur?
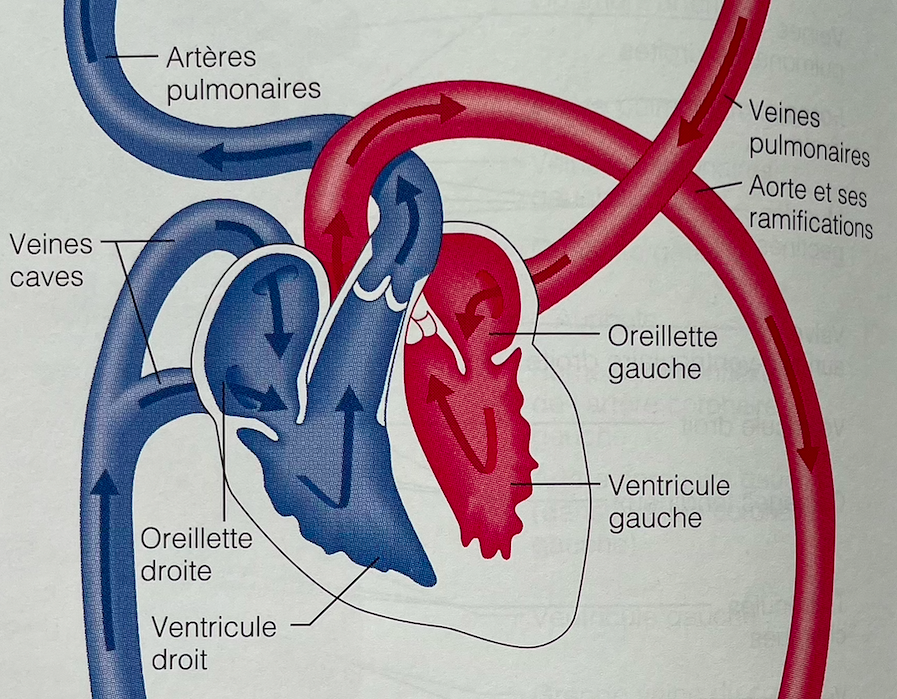
Marisa: Donc on a ces trois couches. Et puis le cœur, il a deux parties, même si c’est un gros muscle. Il a deux cavités le ventricule droit et le ventricule gauche. Et deux oreillettes aussi de chaque côté, avant l’entrée de ces cavités les ventricules. On a aussi les grosses artères qui permettent que le sang passe vers les poumons et tout l’organisme.
Une pompe qui permet la circulation du sang
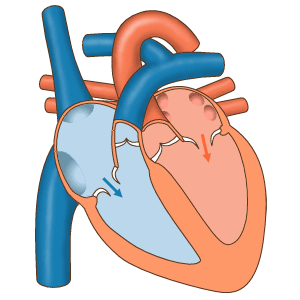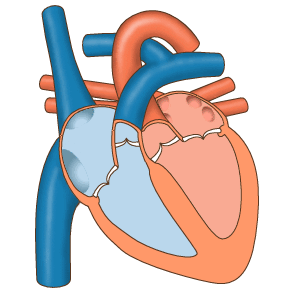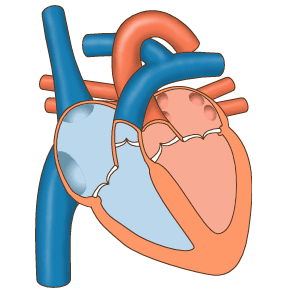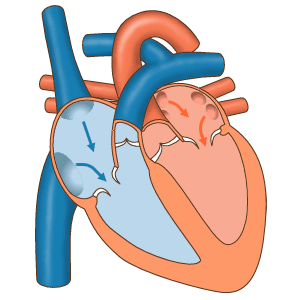
Juliette: Le coeur a donc quatre cavités, quatre chambres cardiaques. L’ensemble est une pompe qui va permettre la circulation du sang. Est-ce que tu peux nous expliquer à quoi ça correspond, comment tout cela fonctionne ?
Marisa: Oui, les quatre chambres cardiaques … Donc tu te réfères aux oreillettes qui sont au niveau supérieur de notre cœur et les ventricules un peu plus inférieurement.
Marisa: Le côté droit de ce cœur va recevoir notre sang qui n’est pas riche en oxygène, désoxygéné. Sang qui va entrer par les veines cave dans l’oreillette droite.
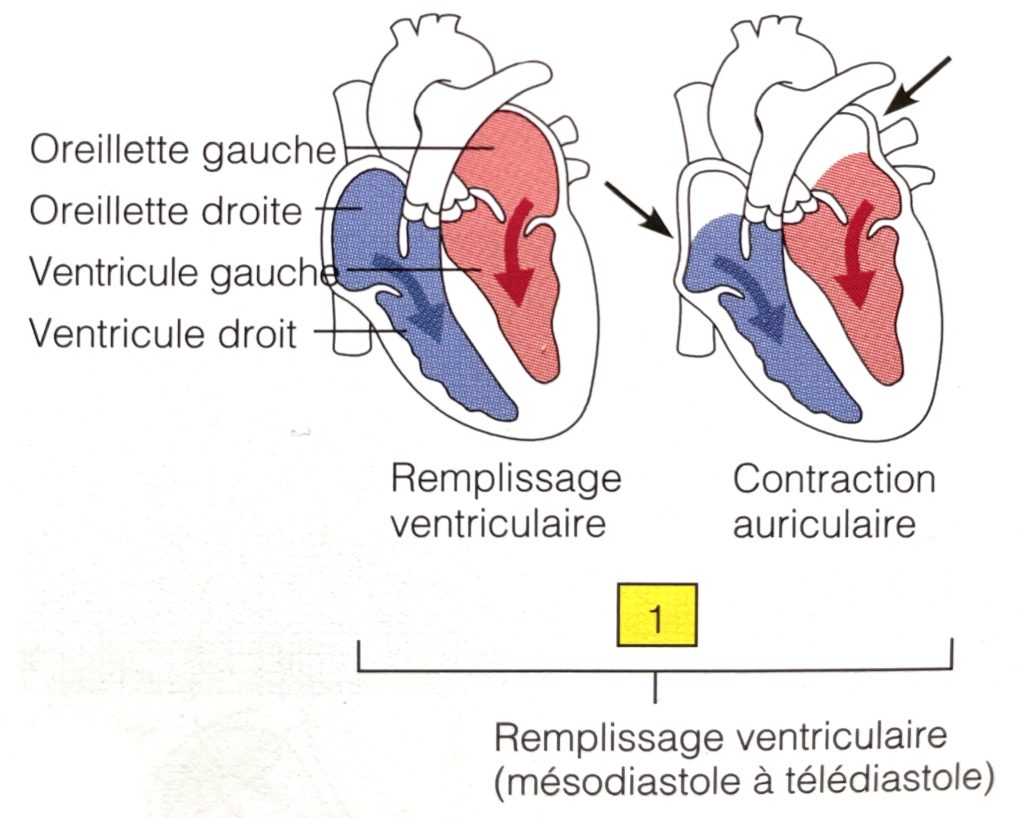
Marisa: Une fois le sang désoxygéné dans l’oreillette droite, cette oreillette va se contracter. Permettant ainsi le passage du sang dans le ventricule droit.

Marisa: Le sang va par la suite sortir du ventricule droit pour aller vers le poumons.

Marisa: Il pourra alors bien s’oxygéner et revenir des poumons vers le cœur gauche.
Marisa: Le sang oxygéné partira du coeur gauche pour aller dans tout l’organisme enrichir nos tissus en oxygène, et ainisi avoir un bon fonctionnement.

Juliette: OK, donc le coeur permet vraiment l’oxygénation des tissus. C’est un peu un système de recyclage. Le sang arrive désoxygéné dans le cœur et revient oxygéné dans le cœur pour repartir dans la circulation générale. Pour pouvoir nous nourrir.
Marisa: C’est tout un travail de coordination. Tu as tout un tas de structures dans ce cœur, des oreillettes, des valves qui se ferment, qui s’ouvrent … En se fermant, elles empêchent le reflux dans le mauvais sens. D’autres s’ouvrent pour que cela passe dans le bon sens, c’est incroyable.
Juliette: Donc on peut avoir quand même passablement de dysfonctions cardiaques qui peuvent entrainer des soucis assez importants.
Marisa: Oui exact.
La réadaptation cardiaque muscle le coeur ?
Juliette: On dit souvent que la réadaptation cardiaque c’est muscler le cœur. Mais en réalité, la réadaptation cardiaque correspond à quoi ? Vous muscler quoi ? Quelles sont vos caractéristiques ? Comment travaillez-vous ?
Marisa: En réadaptation cardiaque, on travaille le cœur … Une fois qu’on sollicite le cœur, on est en train de travailler tout notre système cardio vasculaire. Il n’y a pas que le cœur, il y a tout le restant des muscles, la circulation … Tout est travaillé. Mais une fois qu’on le sollicite, on le rend plus performant. On le voit par exemple, chez les grands sportifs. Ils ont une fréquence cardiaque au repos plus basse. Justement parce que leur cœur est en bonne santé. Il a donc besoin de battre moins vite pour apporter la même oxygénation dans tout l’organisme.
Juliette: Il est plus efficace, plus performant. Donc il a moins besoin de battre rapidement.
Juliette: Quelqu’un qui n’est pas entraîné, lorsqu’il va commencer à courir un peu son rythme cardiaque va grimper directement.
Marisa: Le but, c’est vraiment d’essayer de l’entraîner pour qu’il travaille moins à chaque effort. On l’observe à la fin du traitement, la fréquence cardiaque au repos est diminuée par rapport au début. Et à l’effort, pour un même effort le ressenti en début et en fin de traitement sera différent. Les patients vont nous dire que c’est plus facile ; et là on pourra aller de l’avant, faire un peu plus.
Juliette: L’entraînement du cœur, lui permettra d’être plus performant, plus efficace. Mais si la musculature est aussi plus efficace, l’environnement est alors favorable. C’est toujours un ensemble.
Marisa: C’est tout un travail. C’est pour ça qu’on fait du renforcement global. On travaille avec les APA chez nous. Leur rôle, c’est de faire du renforcement surtout. Mais il y a aussi le côté endurance. On le fait sur des vélos, sur des tapis. On ne fait pas un travail de force mais surtout un travail de mouvement sur le long terme.
Travail en endurance ou en force
Juliette: Justement, est-ce que c’est plus intéressant de travailler la force ou l’endurance ? Est-ce qu’en fait il y a un élément particulier qui prédomine l’un par rapport à l’autre ?
Marisa: L’un va avec l’autre. Si on n’a pas de force, on n’aura pas d’endurance. Et si on n’a pas d’endurance, on ne pourra pas vraiment être efficace quand on travaille la force. Donc les deux sont importants.
Juliette: Toujours la notion de globalité. Au final, il faut toujours travailler un petit peu de tout.
Marisa: Oui, on ne peut pas avoir l’un sans l’autre.
La fréquence cardiaque maximale
Juliette: Au niveau de la fréquence cardiaque, souvent, on parle de fréquence cardiaque maximale. Peux-tu nous expliquer cette notion?
Marisa: La fréquence cardiaque maximale en théorie, et cela s’utilise de moins en moins, pour une personne en bonne santé en fait un calcul qui est FCmax = 220 – l’âge. Ce calcul théorique s’utilise de moins en moins. La fréquence cardiaque maximale est individuelle pour chaque personne. On va l’atteindre quand on atteint l’effort maximal que l’on arrive à faire. A partir de là, on peut faire des entraînements et rester un peu en dessous de cette valeur là.
Juliette: Comme tu le disais tout à l’heure, chacun a sa propre fréquence cardiaque. Et en plus d’un point de vue individuel, la fréquence cardiaque va varier en fonction de la capacité physique, et de l’entraînement. La fréquence cardiaque n’est pas la même chez une personne entraînée et une personne sédentaire.
Marisa: Exactement, c’est ce que j’allais dire. Avec le même âge et le même poids entre une personne sportive et une personne sédentaire, la fréquence cardiaque maximale ne peut pas être la même. Et pour les gens qui ont des problèmes cardiaques, dans ce cas, c’est le cardiologue qui fait un test d’effort ou autre pour trouver sa fréquence cardiaque maximale. Lors de l’entraînement, le cardiologue va nous donner les consignes de jusqu’où on peut aller avec le patient. C’est vraiment au cas par cas. Chaque personne est différente. Et puis il faut qu’on se base sur des valeurs individuelles. On ne peut pas avoir un chiffre global.
Approche physiothérapeutique chez les patients sédentaires
Juliette: Dans le cadre d’un patient sédentaire, peux-tu nous expliquer ce que tu fais comme exercices ? Tu commences par quoi ? Quelle est ton approche?

Marisa: Ça dépend. Comme je dis toujours, chaque personne est une personne. Si je vois un patient sédentaire, obèse, qui arrive à peine à marcher, parce qu’il ne sort jamais de son fauteuil, et regarde la tv toute la journée. Je vais lui proposer peut être de débuter l’entraînement sur un cyclo ergomètre assis. Et commencer par travailler doucement les jambes et progresser dans ce sens là. Par la suite faire des exercices avec des passes de ballon assis aussi. Puis progresser, pour la marche, augmenter le périmètre de marche. Compter le nombre de pauses qu’il doit faire pour un même périmètre, et essayer de diminuer ces pauses au fur et à mesure et progresser dans ce sens là.
Marisa: Il y a d’autres sédentaires qui bougent, qui font un peu de marche la journée. Et dans ce cas, je vais l’aborder autrement. On peut essayer de faire du tapis, mettre une pente plus élevée. Travailler en endurance peut être dans un premier temps. Faire du renforcement avec des TheraBand. Tu connais les élastiques où on peut avoir plusieurs résistances. Et progresser aussi dans ce sens là.
Approche physiothérapeutique les patients sportifs
Juliette: Dans le cadre d’un sportif, quelle serait la différence ? Je présume que tu ne ferais pas la même chose ?

Marisa: Ah non, pas du tout. Les sportifs souvent, on a deux cas principaux. Soit le grand sportif qui a peur parce que cela lui est arrivé quand il était en train de faire son entraînement. Il a donc peur que cela lui arrive à nouveau. Il va avoir beaucoup d’appréhension. Dans ce cas là, on va essayer d’utiliser ses activités à lui, de faire un entraînement dans son champ de confort, d’activités qui lui sont habituelles. Et lui faire comprendre ses limites. C’est-à-dire qu’on a déjà les consignes du cardiologue, par exemple la fréquence cardiaque. On va expliquer au patient qu’il a atteint chez le cardiologue une valeure X au niveau de sa fréquence cardiaque et donc que le cardiologue nous dit qu’on peut aller jusque là. On va s’entraîner, et faire quelques séances comme ça. On demande au patient de nous donner son ressenti. Et au fur et à mesure de l’entraînement, cela va être de plus en plus facile et on progressera comme ça. On va donc lui faire connaitre ses limites et progresser dans ce sens, avancer dans ce sens.
Juliette: Et lui donner confiance en lui aussi.
Marisa: Lui donner confiance aussi. Et on a le deuxième cas, qui ne comprend pas ce qui lui est arrivé et n’accepte pas. Et donc veut continuer à avoir sa vie sportive normale. Et donc là, on lui explique sa mise en danger. Il faut lui faire comprendre encore une fois où sont ses limites. Il faut qu’il les regarde pour ne pas que son cœur souffre et pour ne pas qu’il ait une récidive. On va faire à peu près le même entraînement que dans le premier cas mais avec une approche différente. Donc le premier cas la patient a peur, le deuxième cas n’a pas peur parce qu’il n’accepte pas la situation. Mais dans ce dernier cas, il faut que le patient comprenne jusqu’où il peut aller. Là, on va utiliser la fréquence cardiaque maximale qui nous a été donnée par le cardiologue, ainsi que ces ressentis. Et évoluer dans ce sens là.
Juliette: C’est toujours un accompagnement individuel par rapport aux patients et par rapport au vécu du patient.
Le bienfait ressenti de la réadaptation cardiaque
Juliette: Comment vous voyez, objectiver le bienfait de cette réadaptation cardiaque en fin de traitement?
Marisa: Comme je te l’ai dis, pour un même effort fait en début de traitement, le ressenti ne va pas être le même. Le patient sera beaucoup plus à l’aise parce que cet effort va être beaucoup plus facile. Et il verra qu’il arrive à faire beaucoup plus d’effort, en ayant moins de difficultés. Par rapport par exemple à l’essoufflement, à sa force musculaire. Par rapport à son endurance, parce qu’il arrive à faire, par exemple le vélo plus longtemps. C’est cela qu’on voit en fin de traitement. Ils sont contents.
Juliette: Majoritairement, ils le ressentent tous ? Les patients ont souvent tendance un peu à oublier l’état dans lequel ils arrivent.

Marisa: Ça arrive souvent. Mais on a un tableau, où on note à chaque fois plusieurs paramètres. Dont l’échelle de Borg, qui correspond à leur ressenti pour un effort déterminé. On note leur fréquence cardiaque à chaque fois et on leur montre le tableau à la fin du traitement. Souvent ils nous disent: « Ah ouais, quand même, au début, ce n’était pas génial ». Et puis je leur dis: » vous voyez, maintenant, vous arrivez à faire ça. Et votre cœur, il souffre moins parce qu’il a même baisser sa fréquence cardiaque pour un effort plus élevé.
Juliette: Vous leur montrez, leur expliquez, de façon chiffrée leur évolution. ils objectivent ainsi qu’il y a eu du changement.
Marisa: Mais il y en a d’autres qui le voient. Ils nous disent : « Ah ouais, maintenant, j’arrive à mieux respirer, j’arrive à aller en montagne sans trop m’essouffler ». Donc ils reprennent une vie normale, quasiment comme avant. Mais en connaissant leurs limites. Et ils font plus attention maintenant à leurs symptômes. Parce que notre corps a une mémoire aussi. Donc ils vont reconnaître s’il y a quelque chose qui ne va pas. Ça, c’est aussi important.
Juliette: Leur apprendre à être à l’écoute d’eux-même.
Marisa: C’est ça, oui.
L’entraînement physique ne suffit pas
Juliette: Est ce que tu aurais d’autres notions qui te paraissent importantes à communiquer par rapport à cette pompe, à ce coeur ?
Marisa: Bon, il n’y a pas que l’entraînement physique. Ça, c’est une partie très, très très importante qu’il ne faut pas oublier. Mais il faut en prendre soin. Il faut avoir une alimentation saine aussi. Il faut diminuer le stress. Il faut savoir se détendre parce que ça, c’est hyper important aussi. Donc, je le dis à chaque fois. Et voilà, si on fait tout ça …

Juliette: Nous, les physiothérapeutes, on travaille au niveau physique, même si on travaille aussi plein d’autres choses en accompagnant le patient. Mais c’est vrai qu’à côté, la nutrition, l’hygiène de vie, le fait d’être bien dans son corps et dans sa tête. Comme tu le dis, diminuer le stress, la charge mentale, c’est quand même très important pour notre santé de façon générale.
Marisa: Et ça, on le connaît. Les gens qui ne sont pas bien moralement et qui sont tout le temps en stress, ont souvent des petits soucis cardiaques.
Juliette: Donc au final, la grande conclusion c’est toujours la même chose bouger plus et essayer d’être heureux.
Marisa: Oui, oui.
Juliette: Merci Marisa.
Juliette: Merci et à bientôt sur le podcast Santé Sport de CapRol.









